Aktualitások a magasvérnyomás-betegség diagnosztikájában és kezelésében
Évről évre felmerül a kérdés, van-e létjogosultságuk az újabb és újabb ajánlásoknak, irányelv-módosulásoknak. Ha csak arra gondolunk, hogy a magasvérnyomás-betegséggel lazábban-szorosabban kapcsolódó cikkek, összefoglalók száma végtelen (üssük csak be a Google-ba a hypertension címszót, és a másodperc töredéke alatt több mint 19 millió találat érkezik), akkor különös jelentőségű a szakértők ajánlása.
Évenként is meghaladja a több százat a több ezer beteg adatát értékelő nagy nemzetközi vizsgálatok száma, melyeket publikációkban olvashatunk, és nagy nemzetközi kongresszusokon kerülnek bemutatásra. Az elmúlt évben több nemzetközi szervezet új ajánlást jelentetett meg a hipertónia témakörében. A European Society of Hypertension és a European Society of Cardiology (ESH/ESC) 2013 júliusában publikált ajánlása átfogó jellegű, a hipertónia diagnosztikájának kérdéskörét maximális részletességgel tárgyalja (Mancia et al., 2013).
Az American Society of Hypertension és az International Society of Hypertension (ASH/ISH) 2014-es ajánlása terjedelmét tekintve jóval rövidebb, ennél fogva diagnosztikai részletekbe kevésbé bocsátkozó munka (Weber et al., 2014). Az ugyancsak amerikai Eighth Joint National Committee (JNC8) pedig a hipertónia diagnosztikájának csak néhány részletére fókuszálva foglalja össze szigorúan evidencián alapuló ajánlásait (James et al., 2014). 2009-ben jelent meg az utolsó hazai ajánlás (Kiss et al., 2009), ami most felfrissítve, evidenciaszintekkel megerősítve került bemutatásra a Magyar HypertoniaTársaság éves kongresszusán, 2014 szeptemberében.
A magasvérnyomás-betegség gyakorisága, epidemiológia
Magyarországon 3–3,5 millió hipertóniás egyén él, tehát egyértelműen vezető népbetegség, kiemelt helyet foglal el a morbiditási és mortalitási statisztikákban. A hazai felnőtt lakosságban a hipertónia prevalenciája meghaladja a 35%-ot, serdülőknél ez az előfordulási arány 2,5%. Nőknél a halálozás 55%-a, férfiaknál 44%-a a keringési rendszer betegségeivel függ össze. Európai adatok szerint a vérnyomás 1 Hgmm-rel történő emelkedése 1,5%-kal emeli a kardiovaszkuláris halálozást. A hatékony vérnyomáskontroll, vagyis a célértéken tartott vérnyomásérték 45%-kal csökkenti a stroke, 24%-kal a szívinfarktus mortalitását, 34%-kal a szívelégtelenség miatti kórházi kezelés kockázatát.
Magyarország Átfogó Egészségvédelmi Szűrőprogramjának (MÁESZ) adatai szerint a 65 év felettiek aránya 16,9% volt, köztük a hipertónia gyakorisága közel 70%-os. A teljes populációban nőknél 32,7%, férfiaknál 34,1% a hipertónia prevalenciája A hipertónia és a nemek kapcsolata kortól függően is változik. Menopauza után a nők között a hipertónia, a túlsúly és a fizikai inaktivitás gyakoribb, mint a férfiaknál. A vérnyomás minden paraméter közül legszorosabb korrelációban a testsúllyal van, hipertóniások 70,6%-ában a haskörfogat kóros értéket mutat (Barna et al., 2013). A különböző vizsgálatok alapján minden 1 tskg/m2 (BMI) növekedés 12%-kal növeli a hipertónia kialakulásának kockázatát. Minden 10 kg testsúlynövekedés 3 Hgmm-rel növeli a szisztolés, 2,2 Hgmm-rel a diasztolés vérnyomást. A születési súly és a serdülőkori vérnyomás között negatív korreláció mutatható ki, kis születési súly esetén a felnőttkori hipertónia incidenciája nagyobb.
A MÁESZ-vizsgálatban a négyéves adatok elemzése során összefüggést találtunk a hipertónia gyakorisága és a túlsúlyosság között, a kapcsolat mindkét nemnél igazolható volt A tudottan hipertóniások több mint 80%-a túlsúlyos, 89%-ának nagyobb a haskörfogata (alma típusú elhízott), és a túlsúlyosak több mint 33%-a hipertóniás (Kiss et al., 2014). A hipertóniás és egyben cukorbetegek kardiovaszkuláris morbiditása és mortalitása 2,5–2,7-szeres a lakosság egészéhez képest. A háziorvosi praxisban 2001–2011 között a diabétesz mellitusz gyakorisága 85%-kal növekedett. 2-es típusú (időskori) diabéteszben a hipertónia gyakorisága három-négyszerese az átlagpopulációénak. Több megfigyelés szól a környezeti hatások, az életmód, a fizikai aktivitás csökkenésének és az energiaigényt meghaladó kalóriatartalmú étkezés prediszponáló, valamint a genetikai tényezők hajlamosító szerepéről.
Hipertóniás szülők gyermekeinél a magasvérnyomás-betegség gyakrabban fordul elő, és anya és gyermeke között szorosabb korrelációt észleltek. A legszorosabb összefüggés az egypetéjű ikreknél észlelhető. A szülő és a saját gyermek esetén kétszeres gyakoriságú a hipertónia, mint szülő és adoptált gyermek esetén. Urbanizált körülmények között a prevalencia nagyobb (41%, nem urbanizált populációban 26,8%). A fizikai inaktivitás a hipertónia rizikóját 30%-kal növeli. Nőknél az alacsonyabb jövedelműek körében 33%-kal nagyobb a prevalencia.
A hipertónia diagnózisa és osztályozása
A vérnyomás mérése a felkaron történik, a könyökhajlatban az artéria felett elhelyezett sztetoszkóp segítségével. A csukló-, illetve ujjmérők egyre népszerűbbek, de fontos tudni, hogy a szisztolés és diasztolés vérnyomás lényegesen eltérő lehet az arteriás hálózat különböző részein, ezért jelenleg ezek nem ajánlottak a diagnózis megállapítására, vagy a kezelés utánkövetésére. A vérnyomás mérésével egy időben a szívfrekvenciát is meg kell határozni. A vérnyomásértékek jelentős spontán ingadozása miatt a hipertónia diagnózisának felállítását többszöri, különböző időpontokban történt vérnyomásmérésnek kell megelőznie.
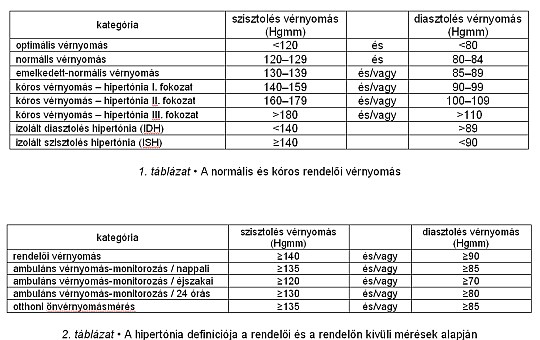
Hipertónia-betegségről beszélhetünk, ha a vérnyomás rendelői körülmények között, nyugalomban, három különböző alkalommal (legalább egyhetes időközzel mért), alkalmanként legalább kétszer mért értékének átlaga nagyobb, mint 140 Hgmm szisztolés, vagy nagyobb, mint 90 Hgmm diasztolés érték (Zanchetti et al., 2009). A vérnyomás meghatározásához higanyos vérnyomásmérőt Európa számos országában, így hazánkban sem használhatunk a higany káros hatása miatt, helyette automata vagy félautomata vérnyomásmérővel történik a mérés. A higanyos mérőket napjainkban csak vérnyomásmérők hitelesítése céljából alkalmazzuk. Megfelelő méretű felkari mandzsetta használata javasolt, a mérést első alkalommal mindkét karon el kell végezni, a magasabb érték a mérvadó. Mérés előtti fél órában a páciens tartózkodjék a fizikai terheléstől, ne fogyasszon koffeint, és ne dohányozzon. A vizsgálat ülő testhelyzetben javasolt, a mandzsetta legyen a szív magasságában, a mérés öt perc pihenés után történjen. A rendelőben mért vérnyomás alapján határozható meg a hipertónia súlyossági foka (1. táblázat).
Az otthon mért vérnyomás általában kevesebb (rendelői „fehérköpeny-jelenség”), ezért a normális és kóros vérnyomás közötti határérték alacsonyabb. Otthoni önvérnyomásmérés során akkor beszélünk hipertóniáról, ha a nappali érték átlaga meghaladja a 135/85 Hgmm-t. Az ambuláns vérnyomásmonitorozás (ABPM) teljesen automatikus technika, melynek segítségével tetszőleges gyakoriságú vérnyomásmérésekkel meghatározható egy adott időszak (leggyakrabban 24 óra időtartam, nappal húsz, éjszaka harminc percenként) nappali és éjszakai vérnyomásértéke, ezek átlaga, és az ezekből származtatott értékek. Az adatokat egy számítógépen futó program segítségével a felhasználó részletesen ellenőrizheti. A szoftver grafikus, numerikus, valamint statisztikus értékelést tesz lehetővé, és kiszámolja az összes szükséges paramétert és indexet. Az ABPM 24 órás, éjszakai és nappali vérnyomásátlagai a legfontosabb paraméterek közé tartoznak, mivel jól reprodukálhatók és prognosztikai értékük is bizonyított. Az ABPM adataival jellemezhető a vérnyomáscsökkentő szer hatásának időbeli lefolyása a mindennapi szokásos aktivitás idején (Barna, 1999). Segítségével meghatározható a vérnyomás csökkentésének kiegyensúlyozottsága, a maradékhatás és a csúcshatás aránya (M/Cs).
A reggeli gyors vérnyomásemelkedésnek is nagy a patogenetikai jelentősége, mert részben ez a felelős a koszorúér-betegség, stroke okozta eltérésekért, a ritmuszavarok és a hirtelen halál szaporodásáért. Mértéke fokozott, ha a közvetlenül a felkelés után álló helyzetben indított mérés és az éjszakai átlag különbsége >14 Hgmm. A „fehérköpeny-jelenség” a rövid távú vérnyomásvariabilitás speciális formája, az egészségügyi személyzet jelenlétében jelentősen és reprodukálhatóan emelkedett vérnyomás és szívfrekvencia jelensége. A „fehérköpeny-jelenség” mértéke szignifikáns, ha ?20/10 Hgmm és nagyfokú, ha ?40/20 Hgmm. A „fehérköpeny-jelenség” diagnosztikus fontosságát hiba lenne alábecsülni, gyakorisága hipertóniás egyénekben 60–70%. A fehérköpeny-hipertóniások hosszú távú utánkövetése alapján 28–75%-nál tényleges hipertónia alakul ki. A „fehérköpeny-hipertónia” patomechanizmusában a fokozott szimpatikus aktivitásnak döntő szerepe van. A „fehérköpeny-hipertónia” nem külön ártalmatlan klinikai entitás, hanem az esszenciális hipertónia kisebb kockázatú kezdeti stádiuma, amelynél a vérnyomás átlagértékei még normálisak, a variabilitás azonban emelkedett (2. táblázat).
A hipertóniás beteg állapotát meghatározó kockázati tényezők
A hipertóniás beteg vizsgálatának fő célkitűzése a magasvérnyomás-betegség súlyossági besorolása, az etiológia meghatározása: primer vagy szekunder a hipertónia, és a teljes kardiovaszkuláris kockázat felmérése. Ennek során megállapításra kerül, hogy melyek a prognózist meghatározó rizikófaktorok, különös tekintettel az életmóddal módosíthatókra, melyek a prognózist meghatározó, speciális kezelést igénylő célszervkárosodások, és milyen, a prognózist meghatározó és/vagy a vérnyomáscsökkentő kezelést alapvetően befolyásoló társbetegségek állnak fenn.
Hipertónia esetén kiemelt jelentőségű a keringési betegség okozta kockázat felmérése, célszervkárosodások, társbetegségek felismerése, és nem hanyagolható el a betegek egyéni, egészségi és szociális helyzetének megismerése sem. A befolyásolható és nem befolyásolható kockázati tényezők felismerése segíthet a komplex terápiás stratégia kialakításában. Hipertónia-betegségben a kockázati tényezőkön túl fel kell ismerni a tünetmentes esetekben jelen lévő szervkárosodás jeleit, valamint a társbetegségeket; erre pontosan kidolgozott protokollok állnak rendelkezésre. Ezek magukban foglalják a pulzusnyomás (szisztolés és diasztolés vérnyomás különbsége), az EKG egyes értékeinek meghatározását, vagy a szívultrahang-vizsgálat egyes értékeinek figyelembe vételét, a nyaki ütőerek ultrahangos vizsgálatát (karotiszfal-vastagodás vagy plakk), a pulzushullám terjedési sebességének mérését, a perifériás érbetegségre utaló elváltozásokat (boka-kar index), a veseműködés meghatározását (eGFR és fehérjeürítés) mérését.
A hipertónia-betegség komplex kezelésének általános alapelvei
A hipertóniás betegek kezelésének célja, hogy meggátoljuk, lassítsuk a hipertóniás célszervkárosodások, illetve szövődmények kialakulását, ezáltal meghosszabbítsuk az egészségben eltöltött élettartamot, csökkentsük a mortalitást, és mindeközben javítsuk az életminőséget. Ideális antihipertenzív szer az élettani, kórélettani ismeretek tükrében egyelőre nem ismert. Az adott lehetőségek mellett sem rendelkezünk olyan vérnyomáscsökkentővel, melynek hatása egyszerre nem túl gyors, ugyanakkor azonban tartós, és hatása testhelyzettől független, napi egy alkalommal adható szájon át, étkezéstől független megfelelő felszívódású, emellett jól kombinálható más szerekkel, nem csökkenti a szív összehúzó erejét, nem okoz kedvezőtlen anyagcsere-változásokat, az életminőséget kedvezően befolyásolja, nincs hozzászokás, elvonási tünetek nem jelentkeznek, és végül – de nem utolsósorban – olcsó is.
A hipertónia az esetek nagy részében sem panaszt, sem tünetet nem okoz. Amennyiben egy gyógyszert tartósan szükséges szedni, akkor a betegek több mint fele (!) vagy kisebb dózisban, vagy egyáltalán nem szedi azt. Nemzetközi felmérések szerint az elégtelen együttműködés sem az iskolázottsággal, sem az intelligenciával, sem az anyagi helyzettel nincs összefüggésben. Az aktuális érzelmi kiegyensúlyozottság vagy annak hiánya azonban összefüggésben lehet a megfelelő gyógyszerszedési szokással. A mellékhatások megjelenése vagy annak lehetősége jelentősen csökkenti a gyógyszerszedési hajlandóságot, és ezt a betegek több mint 60%-a a kezelőorvos tudta nélkül teszi. Gyakran tisztázatlan a gyógyszer neve, a gyógyszer bevételének időpontja(i), kapcsolata az étkezéssel, testmozgással, életritmussal, annak várható és nem várt hatásai. Ismert tény emellett, hogy az antihipertenzív szerek gyakran okoznak mellékhatást, míg a betegség önmagában nem jár tünettel. A gyógyszeres kezelés során számos valódi és téves információt kell tisztázni (páldául: hozzászokás alakul ki, alkohollal jobban hat stb.).
Az életmód és a táplálkozási szokások változtatása helyett mind az orvosok, mind a betegek szívesen emelik a vérnyomáscsökkentők mennyiségét, és utána a nem várt mellékhatások is fokozódhatnak. A gyakori, rövid ideig tartó orvos-beteg találkozások jobban segítik az együttműködést, mint a ritkább, de hosszú ideig tartók. Tisztázni kell, hogy az elfelejtett gyógyszerbevétel esetén mi a teendő. Elmondható, hogy az ideális gyógyszerszedést az ideális orvos-beteg partnerkapcsolat jellemzi. Ennek során a hosszantartó betegség folyamatos gondozást jelent, amikor a kezelőorvos a szakmai ismeretek birtokában hatékony segítője lehet a betegséget ismerő és azt elfogadni tudó betegnek.
A hipertónia-betegség nem gyógyszeres és gyógyszeres kezelése
Fontos a nem gyógyszeres kezelés (életmód-változtatás, a túlsúly csökkentése, dohányzás abbahagyása, sófogyasztás csökkentése, rendszeres fizikai aktivitás) mielőbbi elkezdése. A fizikai aktivitások közül a gyaloglás, futás, úszás, evezés javasolt legalább hetente három–négy alkalommal, de lehetőleg minden nap, 30–60 perces időtartamban. A rendszeres edzés sportáganként eltérő módon csökkenti a nyugalmi vérnyomást. Határérték-hipertónia esetén a fizikai aktivitás 6/7 Hgmm átlagos vérnyomáscsökkenést eredményez. Nem ajánlható, hogy hipertóniás beteg ellenőrzés nélkül kezdjen testedzést. Ajánlott a normális testtömegindex elérése és megtartása (BMI 20–25 között), a napi 5 g alatti nátrium-klorid-fogyasztás, nagyobb mennyiségű zöldség, gyümölcs, kis transzzsírtartalmú tejtermékek, ételek fogyasztása. Javasolt az alkoholfogyasztás mérséklése kevesebb mint 20–30 g/nap etanolra férfiak, és kevesebb mint 10–20 g/nap etanolra nők esetében. A dohányzó betegeknek leszokási tanácsokat kell adni, és egyben minden kért segítséget is.
A vérnyomáscsökkentő szerek hatékonyságában és a mortalitás csökkentésében nincs lényeges különbség az egyes antihipertenzív gyógyszercsoportok között, azonban az egyes célszervkárosodásokra (mikroalbuminuria, balkamra-hipertrófia, endothelfunkciók, intima-media falvastagság, pulzushullám terjedési sebessége) és az anyagcsere-folyamatokra (inzulinrezisztencia, lipid- és húgysavanyagcsere) valamint a kardiovaszkuláris morbiditásra, mortalitásra, az összmortalitásra gyakorolt hatás tekintetében a betegek egyes alcsoportjaiban az egyes gyógyszercsoportok hatékonysága között vannak jól meghatározható, a betegek individualizált terápiájában figyelembe veendő eltérések. A magas vérnyomás akkor tekinthető terápiarezisztensnek, ha megfelelően kialakított, azaz életmódi intézkedéseket is magában foglaló terápiás stratégia ellenére legalább három különböző hatástani osztályba tartozó, megfelelő dózisú antihipertenzív szer alkalmazása ellenére a vérnyomás nem csökken 140/90 Hgmm alá.
Időskori hipertónia kezelése
Az időskor meghatározása eltérő, de többnyire hetvenéves kort értünk ezalatt. Nagyon idős korról nyolcvan év felett beszélünk. Ajánlott legalább heti öt napon, naponta 30 perc fizikai aktivitás, individualizált mozgásprogram. Nyolcvan év alatt ajánlott a fizikai aktivitást kiegészítően a megfelelő kalóriabevitel-csökkentés, „normális” testtömegindex és csípőkörfogat elérése és megtartása. Nyolcvan-nyolcvanöt év feletti életkorban már nem annyira egyértelmű a kisebb testömegindex hosszú távú prognosztikus haszna. Ajánlott a lehetőleg napi 5–6 g alatti nátrium-klorid-fogyasztás, kivéve, ha éppen valamilyen okból jelentős sóvesztés következik be az idős szervezetben. Időskorú hipertóniásokban gyakrabban fordulnak elő társbetegségek, amelyeknek optimális diétái egymással vagy a hipertóniás kórfolyamattal is ellentmondásban lehetnek. A szükséges étrendi kompromisszumok kialakítása kellő óvatossággal és szoros nyomonkövetéssel kell történjék. A kisadagú alkoholfogyasztás kedvező hatásait is figyelembe véve, javasolt az alkoholfogyasztás korlátozása férfiaknál napi kétszeri, nőknél egyszeri standard mennyiségre. 160 Hgmm szisztolés vérnyomásnál magasabb értékekkel bíró idős betegek esetében meggyőzőek a bizonyítékok a szisztolés nyomásnak 150–140 Hgmm tartományba való csökkentésére a hatékony kardiovaszkuláris kockázatcsökkentés érdekében.
Az időskori hipertóniások vérnyomáscsökkentő kezelésének indikációját, célértékét, az alkalmazandó gyógyszeres támadáspontokat és azok dózisarányait kiemelten egyéni mérlegeléssel, egyénre szabottan kell megállapítani, és a beteg követése alapján szükség szerint kell felülvizsgálni. Az utánvizsgálatok megerősítették, hogy az időszakos vérnyomásesés (110 Hgmm alatti vérnyomás) nagyobb veszélyt jelent, ezért emelkedett a célérték 140 Hgmm-ről 150 Hgmm-re. Mivel a közérzet, a kognitív funkció, a fizikai aktivitás és a szexuális működés is romlik az idősödés és a betegségek megjelenése során, a terápiás döntéseknél kiemelt figyelmet kell fordítani az életminőségre is.
Multimorbiditással, túlgyógyszereléssel, módosult farmakológiával az idősekben nagy figyelem szükséges a vérnyomáscsökkentő kezelés, vagy maga a vérnyomáscsökkenés okozta mellékhatásaira (Becket et al., 2008). A megváltozó keringésadaptáció miatt a szükséges vérnyomáscsökkentés több lépcsőben, időben elnyújtottan, akár négy–hat hétnél is hosszabb időszak alatt kell történjék, szoros követéssel és szükség szerinti terápiás kompromisszumokkal (magasabb célérték), ha erre figyelmeztető, nem kívánt közérzeti (szédülés fokozódása stb.) és célszervi tünetek lépnének fel. A kezelés megkezdésekor gondosan ellenőrizni kell az alkalmazandó antihipertenzív szerek és az időskorban rendszerint már több idült társbetegség miatt adagolt gyógyszerek és gyógyszeregyüttesek viszonyát egymásra és az adott társbetegségekre.
A vérnyomás gyógyszeres kezelése
A hazai irányelvek gyógyszeres kezelésre vonatkozóan, a nagy nemzetközi vizsgálatok alapján a bizonyítékok figyelembevételével fogalmazzák meg terápiás ajánlásaikat. A kockázati tényezők, társbetegségek és speciális állapotok figyelembevétele kiemelt jelentőségűvé vált a terápiás stratégia kialakítása során. Az evidenciaszint mértéke és erőssége a terápiás protokoll kialakításának alapja.
A vérnyomáscsökkentő hatékonyságban és a mortalitás csökkentésében nincs lényeges különbség az egyes antihipertenzív gyógyszercsoportok között. Az egyes célszervkárosodásokra (vese, szív, erek, agy) és anyagcsere-folyamatokra (szénhidrát-, zsír- és húgysavanyagcsere), valamint a keringési betegségek okozta morbiditásra, mortalitásra gyakorolt hatás tekintetében a betegek bizonyos alcsoportjaiban az egyes gyógyszercsoportok hatékonysága között vannak jól meghatározható, a terápiában figyelembe veendő különbségek.
A hipertóniás betegek több mint 70%-ában kombinációs kezelést kell alkalmaznunk a célvérnyomás (<140/90 Hgmm) elérésére. Bizonyítottan, a szervprotektív hatás tekintetében is leghatékonyabb kombinációk az ACE-gátló + kalciumantagonista, az ACE-gátló + diuretikum, az ARB + kalciumantagonista, az ARB + diuretikum, a kalciumantagonista + diuretikum kombinációk.Szívinfarktus után javasolt a béta-blokkoló + ACE-gátló, szívelégtelenség esetén a béta-blokkoló + diuretikum/ACE-gátló kombináció. A két hatóanyagot tartalmazó ún. fix kombinációk előnyben részesítendők a szabad kombinációkkal szemben, mert ezek alkalmazásakor jobb a betegek terápiahűsége (perzisztencia, adherencia – konkordancia). Ha két, különböző hatástani csoportba tartozó szerrel nem normalizálható a vérnyomás, akkor harmadik szert is hozzá kell adnunk a kettős kombinációhoz.
Vérnyomáscsökkentő gyógyszeres terápia különböző típusú szívbetegségek esetén
A szívbetegségek esetén is érvényes a nem gyógyszeres kezelés meghatározó szerepe. Minden típusú dohányzás – beleértve a passzív dohányzást is – erős és független kockázati tényezője a kardiovaszkuláris betegségeknek, és ezért kerülendő. Az egészséges étrend a kardiovaszkuláris betegségek prevenciójának alapja. A túlsúlyos és kövér emberek számára testtömegcsökkentés javasolt, miután ez jótékony hatású a vérnyomásra és a vér lipid értékeire. Szívbetegségben nem szenvedő felnőtteknek javasolt a rendszeres fizikai aktivitás: vagy heti 2,5–5 óra legalább közepes intenzitású aerob gyakorlat végzésével, vagy 1–2,5 óra intenzív aerob gyakorlat végzésével.
Megelőző szívinfarktuson, koronária bypass műtéten, koronária-intervención átesett betegeknek, stabil angina pektoriszban szenvedő betegeknek, illetve szívelégtelenségben szenvedő betegeknek szintén ajánlott a rendszeres fizikai aktivitás: heti >3 alkalommal, alkalmanként 30 perces mérsékelt–közepes intenzítású aerob gyakorlat végzésével. Koszorúér-betegség esetén az egyik legfontosabb rizikófaktora a 140 Hgmm feletti szisztolés vérnyomás, ebben az állapotban hipertóniásokban is ajánlott, ellenjavallat híján, a vérlemezkegátló és sztatin terápia alkalmazása. A szívelégtelenség legfontosabb rizikófaktora ugyancsak a hipertónia. Minden típusú szívelégtelenségben szenvedő beteg kórelőzményében gyakori a hipertónia, szívelégtelenség (bal kamra diszfunkció) kialakulásakor a magasvérnyomás eltűnhet. A hipertónia a pitvarfibrilláció leggyakoribb kísérőbetegsége. A hipertónia növeli a stroke kockázatát pitvarfibrilláló betegeknél, így hipertónia esetén az esetek döntő többségében szükséges a véralvadásgátló kezelés beállítása.
Vérnyomáscsökkentő gyógyszeres terápia perifériás verőérbetegeknél
Vérnyomáscsökkentő terápia ajánlott hipertóniás perifériás érbetegségben a <140/90 Hgmm célvérnyomás eléréséhez, mert nagy a szívinfarktus, a stroke, a szívelégtelenség és a CV-halálozás kockázata. Kritikus végtagkeringési zavar (nyugalmi fájdalom, illetve fekély/üszkösödés) esetén a végtagvesztés veszélye miatt a célvérnyomás-értéket úgy kell megszabni, hogy a boka magasságában mérhető szisztolés nyomásérték ne csökkenjen 50Hgmm alá.
Vérnyomáscsökkentő kezelés agyi érbetegség (stroke) esetén
A hipertónia következtében stroke, valamint progresszív kognitív diszfunkció keletkezhet. Megfelelő antihipertenzív terápiával az agyi érkárosodások kialakulásának kockázata >40%-kal csökkenthető. Az egyes antihipertenzív gyógyszercsoportok közül a béta-blokkolók stroke-ot megelőző hatása gyengébb, mint a többi hatástani csoportba tartozó szeré. Abban az esetben, ha a vérnyomás magas (> 220/120 Hgmm), javasolható a vérnyomás fokozatos csökkentése: az első 24 órában 15%-kal. Az alkalmazandó gyógyszereket a beteg mindenkori klinikai állapota, egyéb rizikófaktorai és társbetegségei szabják meg.
Ha a betegnek isémiás stroke-ja van, és alvadásgátló/vérrögoldó (trombolitikus) kezelésre alkalmas, a vérnyomás 180 Hgmm szisztolés érték alá csökkentendő a trombolízist követő vérzés kockázatának csökkentésére. Vérzéssel járó stroke esetén kórházi körülmények között, ha a szisztolés vérnyomás > 200 Hgmm, a vérnyomás csökkentése folyamatos intravénás infúzióban adott gyógyszerekkel javasolt. A stroke-ot követően csak az első 24 óra elteltével célszerű a vérnyomáscsökkentő kezelést beállítani vagy visszaállítani, szoros ellenőrzés mellett, hiszen a betegek túlnyomó többségében a vérnyomás spontán is csökken. A stroke-on átesett betegekben a célvérnyomás <140/90 Hgmm. A választandó gyógyszerek/kombinációk tekintetében a legmeggyőzőbb adatok az ACE-gátló + diuretikum, az ACE-gátló + kalciumantagonista, az ARB + diuretikum és az ARB + kalciumantagonista kombinációkkal állnak rendelkezésünkre. Idős, hipertóniás betegeknél, korábbi stroke vagy TIA esetén valamivel magasabb szisztolés vérnyomás javasolt intervencióra, és a célvérnyomás is lehet magasabb. Az összes gyógyszercsoport ajánlott a stroke megelőzésére, feltéve, hogy hatékonyan csökkentik a vérnyomást.
Hipertónia diabétesz mellituszban
Cukorbetegségben gyakran észlelhető hipertónia. 1-es típusú diabéteszben a hipertónia a diabéteszes nefropátia egyik jellemző tüneteként van jelen, 2-es típusú diabéteszben a hipertónia kialakulását a metabolikus szindróma koncepciója alapján értelmezzük. A hipertóniás cukorbetegek antihipertenzív kezelése nagy jelentőségű (Jermendy, 2011). Meggyőző klinikai tanulmányok igazolták, hogy diabéteszben a korrekt antihipertenzív kezelés a makroangiopátiás (nagy érbetegségek – agy-, koszorú-, perifériás erek) szövődmények visszaszorítását eredményezi, és ez a ténykedés előnyös a mikroangiopátiás szövődmények (vese, szem, ideg) kórlefolyását tekintve is. A cukorbetegek hipertóniájának kezelési célértékeként a 2014. évi legújabb európai ajánlás szerint <140/85 Hgmm javasolt. Kóros albuminuriával (>300 mg/nap vagy >30 mg/mmol) kísért nefropátia diabetika esetén elérendő cél a 130 Hgmm alatti szisztolés vérnyomás, ha a beteg azt tolerálja, és biztosított a renális funkciók szoros ellenőrzése. Egyszeri adagolású, hosszú hatástartamú antihipertenzív szerek használatosak.
Egyes antihipertenzív szerek (elsősorban ACE-gátlók és ARB-k) mellett megfigyelték az újonnan kialakuló diabétesz kockázatának csökkenését, ami a kardiovaszkuláris kockázat csökkentése szempontjából is előnyösnek minősül. A kezelési vérnyomás-célértékeket a betegek jelentős hányadában monoterápiával nem lehet elérni, kettős, olykor hármas vagy többszörös kombináció alkalmazása válik szükségessé. A kombinált antihipertenzív kezelésnek ilyen esetekben az antihipertenzív terápia megkezdésekor is helye lehet. A javasolt kombinációk az ACE-gátló + kalciumantagonista, az ACE-gátló + tiazid-típusú diuretikum, az ARB + kalciumantagonista és az ARB + tiazid-típusú diuretikum. Minden cukorbetegnél indikált a gyógyszeres vérnyomáscsökkentés, ha a vérnyomás ?160/90 Hgmm. Minden cukorbetegben a kezelési célvérnyomás <140/85 Hgmm.
Hipertónia kezelése krónikus vesebetegségben
30 mg/nap alatti albuminürítés esetén úgy kezelni a a krónikus vesebeteget vérnyomáscsökkentő terápiával, hogy célvérnyomás ? 140 Hgmm szisztolés és ? 90 Hgmm diasztolés érték legyen. 30–300 mg/nap albuminürítés esetén a beteget úgy kell vérnyomáscsökkentő terápiával kezelni, hogy a célvérnyomás ? 130 Hgmm szisztolés és ? 80 Hgmm diasztolés érték legyen, 300 mg/nap feletti albuminürítés esetén a célvérnyomás ? 130 Hgmm szisztolés és ? 80 Hgmm diasztolés érték legyen.
Vesetranszplantált betegeknél úgy kell a beteget vérnyomáscsökkentő terápiával kezelni, hogy a célvérnyomás ? 130 Hgmm szisztolés és ? 80 Hgmm diasztolés érték legyen, az albuminürítés mértékétől függetlenül. Vesepótló kezelésben részesülő (dializált) betegeknél fontos a nem gyógyszeres kezelés, amely a nem dializált betegeknek szóló ajánlás mellett (testsúly, sófogyasztás csökkentése, fizikai aktivitás növelése) a dializáló folyadék összetételének változtatásával is lehetőséget biztosít a sóbevitel csökkentésére.
A reguláris heti háromszori, alkalmanként átlagosan négyórás hemodialízis-kezeléssel szemben a hosszú idejű, lassú és gyakori hemodialízis-kezeléssel hemodinamikai és szabályozási változásokat, következményesen vérnyomáscsökkentő hatást lehet létrehozni. A száraz testsúly elérésével, a volumenháztartás egyensúlyba hozásával, az ultrafiltráció mértékének változtatásával a dializált betegek vérnyomását jelentősen csökkenteni, esetenként normalizálni lehet. Az individualizált gyógyszeres terápia során a hemodialízis-kezelés napját, illetve a két kezelés közötti időszakot a gyógyszeres terápia dózisa és adagolási intervalluma szempontjából egyaránt megkülönböztetjük. A terápia beállításakor a gyógyszerbevétel időpontja (reggel vagy este) a dialíziskezelés időpontjának a függvénye kell legyen, a kezelés alatti hipotónia elkerülésére (gyógyszerhatás + volumeneltávolítás). Hemodializált betegeknél a vérnyomás célértéke a dialíziskezelés előtti és utáni mérés értékére vonatkozóan különbözik. Diabéteszes és nem diabéteszes dializált betegeknek egyaránt javasolt a dialíziskezelés előtti célértéknek < 140/90 Hgmm vérnyomás, illetve dialíziskezelés utáni célértéknek a < 130/80 Hgmm vérnyomás.
A hipertónia gyógyszeres kezelése különbözik a speciális állapotokban is, ezek közül megkülönböztetett figyelemmel kezeljük a terhességet, az egyes életkori sajátosságokat (gyermek, idős, nagyon idős), a sportolókat, dohányosokat, az alkoholt kisebb-nagyobb mértékben fogyasztókat. A hipertónia kezelése sürgősségi állapotban (sürgősség – krízis), perioperatív időszakban különös kihívást jelent. Mindezek jelzik, hogy a szakképzett belgyógyász is csak folyamatos továbbképzéssel lehet képes az újabb és újabb ismeretek alapján a XXI. századi elvárásoknak megfelelően kezelni az együttműködő beteget.
1-2. táblázat
IRODALOM
Barna István (1999): ABPM atlasz. Útmutató ambuláns vérnyomás-monitorozáshoz. Melánia, Budapest
Barna István – Daiki, T. – Dankovics G. – Kékes E. – Kiss I. (2013): A hypertonia lakossági vizsgálata Magyarországon – 2011. Magyarország Átfogó Egészségvédelmi Szűrőprogramja 2010–2020. Hypertonia és nephrologia. 17, 1, 28–33.
Beckett, Nigel S. – Peters, R. – Fletcher, A. E. – Staessen, J. A. – Liu, L. – Dumitrascu, D. et al. (2008): Treatment of Hypertension in Patients 80 Years of Age or Older. The New England Journal of Medicine. 358, 1887–1898. DOI: 10.1056/NEJMoa0801369
James, Paul A. – Oparil, S. – Carter, B. L. – Cushman, W. C. – Dennison-Himmelfarb, C. – Handler, J. et al. (2014): Evidence-based Guideline for the Management of High Blood Pressure in Adults: Report from the Panel Members Appointed to the Eighth Joint National Committee (JNC 8). The Journal of the American Medical Association. 311, 5, 507–520. DOI:10.1001/jama.2013.284427
Jermendy György (szerk.) (2011): A diabetes mellitus kórismézése, a cukorbetegek kezelése és gondozása a felnőttkorban. A Magyar Diabetes Társaság szakmai irányelve, 2009. Diabetologia Hungarica. 19, 1, 5–72.
Kiss István (szerk.) (2009): A Magyar Hipertonia Társaság Szakmai Irányelvek Bizottsága: A hipertónia-betegség kezelésének szakmai irányelvei 2008. A Magyar Hipertónia Társaság állásfoglalása. Hypertonia és nephrologia. 13, S2, 81–167.
Kiss István – Barna I. – Dankovics G. – Daiki, T. – Kékes E. (2014): A MÁESZ Programbizottság nevében: Népegészségügyi prevenció Magyarországon II: megalapozott módszerekkel, megfelelő információval, valódi szűrési eredmények „Magyarország Átfogó Egészségvédelmi Szűrőprogramja 2010-2020” (MÁESZ) - négyéves eredmények. LAM (Lege Artis Medicin?). 24, 1–2, 43–48.
Mancia, Giuseppe – Fagard, R. – Narkiewicz, K. – Redon, J. – Zanchetti, A. – Böhm, M. et al. (2013): ESH/ESC Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). European Heart Journal. 34, 28, 2159–2219. • http://eurheartj.oxford journals.org/content/34/28/2159 Journal of Hypertension. 31, 1281–1357.
Weber, Michael A. – Schiffrin, E. L. – White, W. B. – Mann, S. – Lindholm, L. H. – Kenerson, J. G. et al. (2014): Clinical Practice Guidelines for the Management of Hypertension in the Community. A Statement by the American Society of Hypertension and the International Society of Hypertension. Journal of Hypertension. 32, 1, 3–15.
Zanchetti, Alberto – Grassi, G. – Mancia, G. (2009): When Should Antihypertensive Drug Treatment Be Initiated and to What Levels Should Systolic Blood Pressure Be Lowered? A Critical Re-appraisal. DOI: 10.1097/HJH.0b013e32832aa6b5 Journal of Hypertension. 27, 923–934.
Forrás: , 2014. december
A szerző elérhetősége:
barna.istvan(kukac)med.semmelweis-univ.hu
Szponzorált tartalom